
A síndrome vasoplégica, que também pode ser conhecida como choque vasoplégico ou distributivo, é caracterizada por uma disfunção na perfusão sistêmica decorrente da queda profunda da resistência vascular sistêmica, apesar de um débito cardíaco normal ou acima do normal[1]. Os componentes celulares envolvidos na síndrome são inúmeros, mas o resultado final responsável por causar a vasodilatação sistêmica decorre, primariamente, de um desequilíbrio endógeno da produção de substâncias vasodilatadoras em resposta aos estímulos inflamatórios responsáveis por disparar essa resposta anormal. A Figura 1 ilustra esses mecanismos[2].
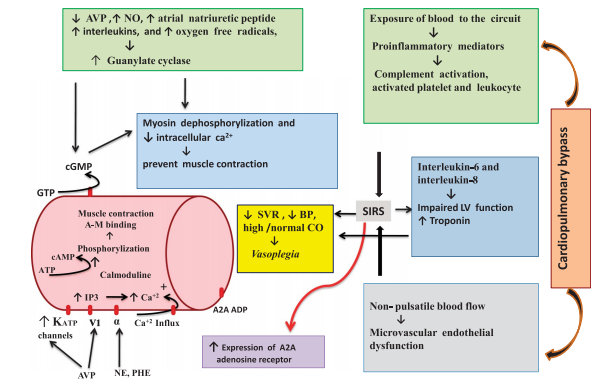
A síndrome vasoplégica é comum após procedimentos cardiovasculares e está associada a piores desfechos, principalmente pelas alterações de perfusão, como injúria renal aguda, duração da internação hospitalar e morte. A taxa de ocorrência varia de 5 a 25% no pós-operatório de pacientes sem fatores de risco conhecidos, mas naqueles com predisposição conhecida para a síndrome a prevalência pode variar de 30 a 50% dos casos[3].
Dentre os fatores conhecidos como predisponentes para a vasoplegia pós-operatória estão incluídos o uso de inibidores da enzima conversora da angiotensina (iECA), betabloqueadores e comorbidades prévias de impacto significativo, disfunção sistólica pré-operatória e, no intraoperatório, necessidade de altas doses de vasopressores antes ou durante a circulação extracorpórea (CEC), alta temperatura durante o bypass e CEC prolongada[3].
A CEC causa uma resposta inflamatória profunda que resulta na produção anormal de óxido nítrico, depleção do ATP e acidemia aumentada no músculo liso vascular, resultando em uma diminuição da ativação de proteínas contráteis, levando, assim, à vasodilatação. Ao mesmo tempo, o armazenamento endógeno de vasopressina é rapidamente consumido, compondo o efeito vasodilatador da síndrome e posterior choque vasoplégico. A Figura 2 sintetiza o mecanismo celular pelo qual a CEC favorece o surgimento da vasoplegia[3].
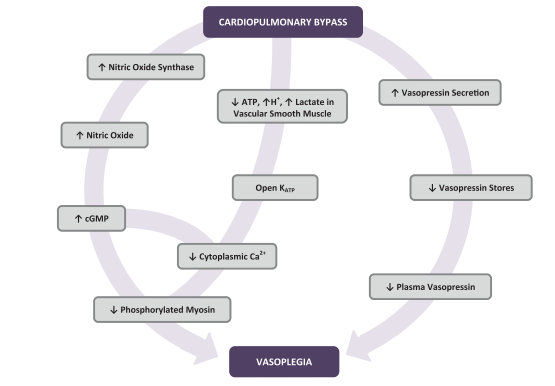
Normalmente, essa complicação é diagnosticada quando o paciente necessita do uso contínuo de vasopressores para manutenção da pressão arterial no pós-operatório. Entretanto, o estado de baixa resistência vascular sistêmica é encontrado em diversas outras entidades conhecidas: sepse, deficiência de glicocorticoides, falência hepática ou choque decorrente de qualquer etiologia.
A base do tratamento e manejo da vasoplegia está na utilização de substâncias que atuem diretamente nos mecanismos celulares e inflamatórios que desencadeiam a vasodilatação sistêmica, bem como na avaliação da fluidorresponsividade dos pacientes. A terapia de primeira linha inclui o uso de vasopressores da classe dos adrenérgicos, que aumentam a pressão arterial média pela ligação ao receptor alfa-1 adrenérgico. A classe de medicamentos inclui dopamina, adrenalina, noradrenalina e fenilefrina.
Em recente revisão da Cochrane, não foi provada a superioridade de uma droga sobre outra. A escolha por qual medicação a ser utilizada deve ser, então, individualizada, levando em conta os outros efeitos das drogas, em níveis metabólicos, cardíacos, microcirculatórios e imunes[1]. Entretanto, ao escalonar o tratamento, a noradrenalina é usada como agente de primeira linha. Em uma segunda linha de tratamento, o uso da vasopressina está indicado nos casos em que a necessidade de agonistas adrenérgicos está muito elevada e o risco do uso supera seus benefícios[4].
O azul de metileno, historicamente utilizado na síndrome, atua na inibição da ação vasodilatadora de inúmeras substâncias, como o NO, e é considerado uma droga de resgate em pacientes com vasoplegia severa pós-bypass. Entretanto, seu uso deve ser cauteloso. Pode propiciar o aparecimento de meta-hemoglobinemia, diminuição do fluxo sanguíneo esplâncnico, aumento na resistência vascular pulmonar e risco de síndrome serotoninérgica.
Estudos futuros estão avaliando o uso de terapias-alvo para o tratamento da síndrome, como a selepressina, um receptor mais específico da ação da vasopressina, o uso da angiotensina II, da hidroxicobalamina, entre outros[1].
LEITURAS RECOMENDADAS
1. Levy B, Fritz C, Tahon E, Jacquot A, Auchet T, Kimmoun A. Vasoplegia treatments: the past, the present, and the future. Crit Care. 2018 Feb 27;22(1):52.
2. Omar S, Zedan A, Nugent K. Cardiac vasoplegia syndrome: pathophysiology, risk factors and treatment. Am J Med Sci. 2015;349(1):80-8.
3. Shaefi S, Mittel A, Klick J, Evans A, Ivascu NS, Gutsche J, et al. Vasoplegia after cardiovascular procedures — pathophysiology and targeted therapy. J Cardiothorac Vasc Anesth. 2018 Apr;32(2):1013-22.
4. Gamper G, Havel C, Arrich J, Losert H, Pace NL, Müllner M, et al. Vasopressors for hypotensive shock. Cochrane Database Syst Rev. 2016 Feb 15;2:CD003709.